【医療機器体験談】
乳がんの患者体験談

※上記写真はイメージです。
自分らしい医療が選べる時代に~乳がんにおける最新の診断、治療、術後とは?

女性のための健康&医療の執筆、講演を行う。女性誌『婦人画報』『GINGER』ほかで執筆。著書に『医者に手抜きされて死なないための患者力』(講談社)、『女性ホルモンパワー』(だいわ文庫)、『乳がんの早期発見と治療』(小学館)ほか多数。 乳がんサバイバーでもあり、NPO法人乳がん画像診断ネットワーク副理事長。NPO法人女性医療ネットワーク「マンマチアー ~乳房の健康を応援する会」理事。
もしかして乳がん?マンモグラフィで超早期がんを発見
「まさか私が?そんなはずはない」
真っ先に頭に浮かんだ言葉でした。それまで私は仕事で乳がんの女性たちを数多く取材してきました。けれども、「うちはがん家系でもないし、乳がんになることはないだろう」。なんの根拠もなく、漠然と私はそう思っていました。
私の乳がんが発見されたきっかけは、乳がん検診です。1年4か月前の検診では異常なし。
「まだ、もう少し先でも大丈夫だけど…」と思いながら、検診に出かけました。
しこりが触れる、乳首から分泌物が出る、胸が張るなどの自覚症状は、まったくありません。もちろん体調不良もありません。ただの“定期検診”のつもりでした。
今、日本で乳がんにかかる女性は、毎年約7万6千人、これは11人に1人の女性が乳がんにかかる確率です。そして、乳がんで死亡する女性は、今もなお増加傾向にあって、年間約1万4千人も。乳がんによる死亡率が上がっているのは、先進国で日本だけです。しかも日本女性の乳がんは、欧米とは異なり、40代50代という社会でも家庭でも中心的役割を果たす世代の女性がかかるという特徴があります【注1】。
近年、医療検査機器の急速な進歩で、乳がんの分野でも早期発見と確実な診断が可能になっています。益々、自覚症状がない段階で検診を受けることのメリットが増しています。しかし、日本の乳がん検診受診率は、約36%に留まっています【注1】。これは主要先進国で最低の数字です。
エビデンス(科学的証拠)のある乳がん検診は40歳から2年に1回、マンモグラフィ(乳房X線)検診です。乳房超音波(エコー)検診の有用性は、まだ調査研究中です。
画像検査でないと見えない しこりのない乳がんもある
マンモグラフィ検査で見つかる石灰化のうち、乳がんによるものは約2割。石灰化の約8割は良性です。
しかし、多くの乳がんの石灰化の画像を見てきた私は、診察室に映し出されたマンモグラフィ画像を見て、「あっ、これは乳がん(悪性)の石灰化だ」と思いました。
自分の乳房の画像に、悪性らしき石灰化が映っているのを見たときは、頭からサーッと血の気が引いていくのを感じました。
「先生、これは? 石灰化ですよね?」
「うーん、そうですね。念のため、検査してみましょう」
「そうですね。でも、もしこれが悪性だとしても、早期発見ですよね?」
と、早期であることを自分に言い聞かせるために、何度も同じことを聞いたのを覚えています。
医師は、言いにくそうに、でもきっぱりと精密検査(組織診であるマンモトーム生検)をすすめました。このとき、私の心臓はバクバクと大きく鼓動していました。
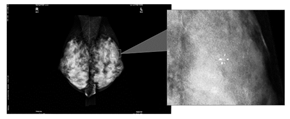
マンモグラフィで見つかった石灰化(著者提供)
私の乳がんはしこりもなく、まったくの無症状。しこりのない石灰化だけの乳がんは触っただけではわかりません。画像検査で検診をすることの重要性をわかっていただけると思います。
体に負担の少ない検査や確実な診断が可能に
しこりのある乳がんの場合、マンモグラフィや超音波でがんが疑われたら、次は細胞を注射針で吸引してがんの有無を調べる細胞診を行い、最終的にはもう少し大きい組織を採取(組織診)して最終診断を行います。
しかし、石灰化は肉眼では見えないため、以前は、石灰化のあるあたりの組織を外科手術で切り取って診断していました。胸に大きな傷が残ります。まして、結果が良性だったら…。検査だけのために、大きな傷が残るのは、私たち患者にとって負担があまりにも大きい。
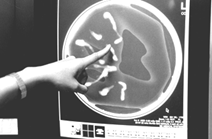
組織診(マンモトーム生検)で取った組織(著者提供)
そこで開発されたのがマンモトーム生検(マンモグラフィで見ながら太い針で吸引する)やバコラ生検(超音波で見ながら太い針で吸引)などの組織診の方法です。いずれも蚊に刺された程度の傷で、数か月後にはなくなります。
このほかにもMRIやPET-CTなどの検査機器が進歩し、患者の体への負担を最小限にする低侵襲の検査で、的確な診断ができるようになっています。乳房のMRI検査は、乳がんリスクの高い人への精度の高い検査として注目されています。マンモグラフィ検査、または超音波検査では検出できず、MRI撮影によってのみ検出できる病変が認められる患者さんに対して、MRIガイド下生検が2018年4月より保険適用(約30,000円)になりました。また、PET-CT検査、乳房PET検査はがん転移の早期発見や治療効果の判定に有用です。
さらに最近では、遺伝子(DNA)検査が進み、BRCA1、BRCA2遺伝子変異の有無を血液検査で調べることで、「遺伝性乳がん・卵巣がん症候群(HBOC)」を発症前に発見することも可能になりました。
「遺伝性乳がん・卵巣がん症候群」は、生涯の発がんリスクが一般の女性に比べ10~19倍に高まり、しかも一般的な乳がん発症年齢よりも若く発症する率が高くなる遺伝性のがんです。
米国の女優アンジェリーナ・ジョリーさんが遺伝子カウンセリングと遺伝子検査を行い、この病気のため予防的治療として乳房切除を行った話題は大きなニュースになりました。
ところで私のがんの診断は、3ミリの範囲内に5粒の石灰化があっただけ。検診のお陰で、超早期に見つかったので、切除したのは3×3センチ程度。手術入院は3泊4日。それだけで治療終了でした。手術も乳輪に沿って切ったので、乳房に凹みもなく、乳輪の傷痕は数年でまったくわからなくなりました。
先進医療技術と言われる医療検査機器や診断機器は、私たち患者に大きなメリットをもたらしています。私たちのために開発されたのですから、その恩恵にあずからなくてはもったいない。ぜひ定期的な検診を受けてください。早期に発見されれば、より体に負担の少ない早期治療が可能なのです。
個別化の治療が進み選択肢が広がる
万が一、早期発見できなくても近年の乳がん治療は大きく進んでいるため、がんを必要以上に怖がらないでください。
現在、乳がん治療は、乳房の切除手術に加え、わきの下などのリンパ節切除、放射線治療、ホルモン療法、化学療法(抗がん剤、分子標的薬)などから、ひとりひとりのがんの進行具合や種類によって選択します。乳がんの治療分野でも個別化医療が進んでいます。
近年、乳がんの治療分野で大きな進歩をとげているのは、抗がん剤や分子標的薬。新しい薬が続々と登場し、治療の選択の幅が広がりました。
特に、近年の乳がん治療を大きく変えたのは分子標的薬です。分子標的薬とは、がん細胞に特有の性質を見つけ、そこを狙い撃ちする治療法。
従来の抗がん剤による治療は、がん細胞だけでなく、正常な細胞も見さかいなく攻撃してしまいます。たとえれば、畑の雑草(がん細胞)を駆除するために、ヘリコプターでくまなく薬を散布し、正常な細胞にも打撃を与えるような治療です。正常な細胞の中で特に増殖が盛んな細胞(髪の毛や消化器の細胞など)は、影響を大きく受けますので、脱毛や吐き気といったさまざまなつらい副作用が起こります。がん治療のなかで、最もつらい治療ともいえます。
ところが、分子標的薬は、がん細胞だけをピンポイントで狙い撃ちするので、大きな副作用なしに、がんだけを叩く効果が期待できるのです。
乳がんの分子標的薬の代表は、トラスツズマブ(商品名:ハーセプチン)。ハーセプチン治療はHER2タンパク、あるいはHER2遺伝子を持っている乳がんにのみ効果が期待されます。
乳がんのうち20~30%は、乳がん細胞の表面にHER2タンパクと呼ばれるタンパク質をたくさん持っていて、これが乳がんの増殖に関係しているのです。
そして、このHER2タンパクの有無を診断できる検査薬は、コンパニオン診断薬と呼ばれ、これが開発されたことで乳がん治療が大きく変わったといっても過言ではありません。
また、最近では抗がん剤治療が必要かどうかを判定する遺伝子検査も注目されています。
治療後のQOLアップが重視される時代に
がんになっても、自分らしく治療前と同じように働いて、前向きな人生を送りたい。乳房再建を望む女性にとって、乳房再建手術は大切な治療のひとつです。その乳房再建手術は、大きく変わりました。

乳房再建に使用されるブレスト・インプラント
これまでインプラント(人工乳房)による乳房再建手術を受ける人は、保険がきかない自由診療となるため、片側で60万円から100万円程度の費用を全額自己負担しなくてはなりませんでした。
しかし、2013年6月、厚生労働省は乳房再建手術に使用するラウンド型ブレスト・インプラントの保険適用を承認し、7月からその適用が開始。ついで11月にはより日本女性の自然な乳房の形状に近いアナトミカル型ブレスト・インプラントの保険適用も承認され、2014年1月からその適用が始まりました。乳輪、乳頭の再建も保険適用(ただし、タトゥーによる治療は保険適用外)になっています。
私たち乳がん経験者は、「乳がん治療で失った乳房を乳房再建でとり戻すまでが乳がん治療の一環」であることを国に訴えてきました。ようやく、「乳房再建のインプラント使用は美容整形目的とは異なる」と厚労省に判断されたことで保険適用への道が開かれ、患者の経済的負担が大きく軽減されることになりました。これは、保険適用を求めて署名活動を続けてきた患者の声の結集とも言えます。
さらに、働きながらがん治療を行なう時代となり、がん治療による外見の変化に対するサポートの重要性が叫ばれるようになりました。脱毛や皮膚症状による外見の変化によるQOLの低下が、がん治療中の患者にとって大きな苦痛になっていることが明らかになり、外見の変化をケアすることで治療への継続意欲が増すことも注目されています。2016年には医療者向けにがん患者の外見支援に関するガイドラインも発行されています【注2】。
今後も、さまざまな医療技術や医療機器が開発され、患者視点の個別化医療が行われることで、患者が病気になっても自分らしく生きるために、自分らしい最適な治療を選択できるようになることを心から期待しています。
【注1】国立がん研究センターがん情報サービス「がん登録・統計」2013年、2016年より
【注2】国立がん研究センター研究開発費 がん患者の外見支援に関するガイドラインの構築に向けた研究班編「がん患者に対するアピアランスケアの手引き2016年版」金原出版2016
「医療機器体験談」は一般社団法人 米国医療機器・IVD工業会出版のエッセー集『出会えてよかった』第1集および第3集より引用しています。